AVC
Comprendre
Introduction
En France, un AVC survient toutes les 4 minutes ; c’est 150 000 personnes touchées par an1.
Les AVC représentent en France :

Trois quart des AVC surviennent après 65 ans mais les sujets jeunes peuvent être également atteints (environ 10% ont moins de 40 ans).
Qu'est ce qu'un accident vasculaire cérébral (AVC) ?
L’AVC est une « souffrance brutale » d’une région du cerveau ! Une artère du cerveau soit « se bouche » soit « se rompt ».
Un accident vasculaire cérébral (AVC) est la conséquence d’une perturbation brutale du fonctionnement d’une partie du cerveau soit à la suite d’une hémorragie (rupture de la paroi d’un vaisseau du cerveau), soit dû à l’interruption du flux sanguin (vaisseau bouché).
Il existe plusieurs formes d'AVC :
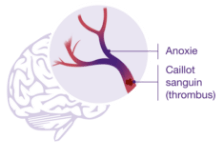
- AVC ischémique : Lorsqu’une artère du cerveau se bouche (caillot), il s’agit d’un Accident Vasculaire Cérébral ischémique (80% des cas). Si les signes cliniques régressent rapidement, il s’agit d’un Accident Ischémique Transitoire (AIT).
Si les signes persistent plus d’une heure, il s’agit le plus souvent d’un Accident Ischémique Constitué (AIC) ou infarctus cérébral. Un infarctus cérébral est parfois précédé d’un AIT. Le caillot peut provenir du cœur (maladie cardiaque comme l’arythmie cardiaque (lien vers onglet arythmie cardiaque) ou d’une artère. Le caillot formé peut migrer jusqu’aux artères cérébrales et provoquer l’AVC.

- AVC hémorragique : Lorsqu’une artère du cerveau se rompt, il s’agit d’un Accident Vasculaire Cérébral hémorragique (20% des cas). La rupture de l’artère peut se faire dans le cerveau (hémorragie cérébrale) ou dans les méninges (hémorragie méningée).
Seule la réalisation en urgence d’une imagerie cérébrale (scanner ou IRM) permet de distinguer les 2 principaux types d’AVC, et de mettre en place le traitement adapté le plus rapidement possible (admission en unité de neurologie vasculaire-UNV, thrombolyse et/ou thrombectomie si obstruction d’une artère).
Facteurs de risque
Le risque de présenter un Accident Vasculaire Cérébral (AVC) ou une récidive augmente avec la présence et le nombre des facteurs de risque cardio-vasculaires. Ces facteurs de risque sont communs à toutes les maladies cardiovasculaires : AVC, crise cardiaque (infarctus du myocarde), artérite des jambes.
Ces facteurs de risque contribuent à la formation de plaque d’athérome qui entraine un « encrassement » des artères. Il existe des facteurs de risque non modifiables (l’âge ou l’hérédité) et des facteurs de risque modifiables.
Les facteurs de risque modifiables sont :
- Soit liés à une affection médicale : hypertension artérielle, arythmie cardiaque, hypercholestérolémie, diabète.
- Soit liés à l’hygiène de vie : consommation de stupéfiants, activité physique insuffisante, alimentation déséquilibrée avec excès, de sel, de calories, consommation excessive d’alcool, surpoids.
Le suivi médical régulier (contrôle de la tension et bilan sanguin) est crucial pour détecter ces facteurs de risque, les surveiller et les traiter. Cette prise en charge permet de réduire jusqu’à 80% le risque de survenue d’un événement vasculaire cérébral ou cardiaque.
Après un AVC, la prise en charge de ces facteurs de risque permet de réduire significativement le risque de récidive. Il est important d’adopter une bonne hygiène de vie (arrêt du tabac et/ou des stupéfiants ; réduction de la consommation d’alcool, d’aliments gras, salés ou sucrés ; activité physique régulière ; perte de poids).
- Hypertension artérielle (HTA)
L’hypertension artérielle est le principal facteur de risque d’AVC. Elle ne s’accompagne le plus souvent d’aucun symptôme et augmente avec l’âge. Son diagnostic repose sur la mesure de la pression artérielle. On parle d’hypertension à partir de 140/90 mmHg. Sa prise en charge (médicament, activité physique, hygiène de vie…) permet une réduction du risque vasculaire de 40% à 5 ans2.

Dans le cadre d’une fibrillation atriale, le cœur bat rapidement et de manière irrégulière. Le sang peut stagner au niveau du cœur et former des caillots qui peuvent alors migrer vers les artères cérébrales et provoquer un AVC. Les symptômes sont variables d’une personne à l’autre (fatigue, essoufflement, palpitations, douleurs thoraciques, vertiges) mais pour 1 patient sur 3, il n’y a aucun symptôme. Le diagnostic peut se faire par la prise de pouls et/ou une auscultation cardiaque. La réalisation d’un enregistrement cardiaque (électrocardiogramme) permet de confirmer le diagnostic. La prescription d’un traitement anticoagulant est efficace pour prévenir la survenue d’un AVC dû à une fibrillation atriale.
- Tabac
L’intoxication tabagique augmente le risque vasculaire en encrassant et rigidifiant les artères. Ce risque augmente avec la durée et la quantité de l’intoxication. L’arrêt complet et durable du tabac permet de diminuer progressivement le risque de survenue d’un nouvel événement cardio-vasculaire. Un accompagnement est le plus souvent nécessaire pour réussir un sevrage tabagique.
- Diabète et cholestérol
Ces facteurs de risque sont dépistés, puis surveillés régulièrement avec des bilans sanguins. Ils peuvent être réduits par un régime équilibré, et si besoin la mise en place d’un traitement. On parle de diabète à partir d’un taux de sucre dans le sang (glycémie) trop élevé (>1,26 g/l à jeun3). Le taux de LDL-cholestérol (« mauvais cholestérol ») doit être < 0,7 g/l après la survenue d’un AVC ischémique.

Signes d'alerte - VITE
Les symptômes d’un AVC apparaissent brutalement :
- Faiblesse, ou paralysie d’un bras, d’une jambe, du visage ou de toute la moitié du corps (hémiplégie)
- Diminution ou perte de la sensibilité d’un bras, d’une jambe, du visage ou de toute la moitié du corps
- Difficultés pour parler, pour articuler ou pour comprendre
- Trouble de la vue : vision double, baisse brutale de la vue d’un œil, diminution d’une partie du champ visuel
- Trouble de l’équilibre et de la marche.
Contrairement à la crise cardiaque (infarctus du myocarde), les AVC sont rarement douloureux.
Les signes d’alerte les plus fréquents peuvent être représentés par l’acronyme V.I.T.E. :

La survenue brutale d’un ou plusieurs de ces signes, même s’ils ne durent que quelques secondes, nécessite l’appel immédiat du 15 ou du 112 (numéro européen) pour assurer le transport du patient vers un service hospitalier adapté.
Une prise en charge en extrême urgence permet de réduire le risque de mortalité et de handicap. Chaque minute compte.
Conséquences et complications de l'AVC
Environ 20 % des patients ayant eu un AVC seront victimes d’une récidive dans les 5 ans4. Il est possible de réduire ce risque de récidive en adaptant son mode de vie, en contrôlant ses facteurs de risque et en respectant le traitement prescrit par son médecin.
Environ 75% des patients victimes d’AVC conservent des séquelles5. Le handicap est défini par le retentissement de ces séquelles dans la vie de tous les jours. Dans la majorité des cas, une récupération est possible grâce à la « plasticité cérébrale » (réorganisation des neurones) et à la mise en place d’une rééducation adaptée. Cette récupération peut évoluer sur de longues périodes et varie d’un patient à l’autre. Elle peut être complète ou partielle.

Les progrès les plus importants surviennent au cours des premiers mois et se poursuivent ensuite plus lentement avec parfois des paliers. Il est impossible de définir précisément, à la phase initiale d’un AVC, la vitesse et l’importance de cette récupération pour un patient mais la rééducation doit débuter le plus précocement possible pour optimiser la récupération.
L’atteinte motrice (hémiplégie = paralysie) est l’une des conséquences les plus fréquentes d’un AVC. La zone du cerveau endommagée par l’AVC ne peut plus transmettre les ordres aux muscles pour effectuer les mouvements. Le plus souvent, l’atteinte motrice est du côté opposé à l’atteinte du cerveau. (si l’AVC touche la partie droite du cerveau, l’atteinte motrice sera du côté gauche). Dans certains cas, il existe des troubles de l’équilibre (ataxie) nécessitant également une prise en charge rééducative.
Le handicap visible :
Un Accident Vasculaire Cérébral (AVC) peut également entrainer une altération des capacités de communication :
- L’aphasie
L’aphasie correspond à une altération du langage, affectant l’expression et/ou la compréhension. Il existe plusieurs types d’aphasies en fonction de la zone du cerveau touchée (difficultés pour trouver les mots, construire des phrases, produire des mots corrects à l’oral et/ou à l’écrit, comprendre le langage oral et/ou écrit, ou effectuer des calculs).
- La dysarthrie
La dysarthrie est un trouble moteur de la parole. Elle résulte de difficultés à articuler, parfois associées à une altération de la voix, pouvant rendre la personne incompréhensible, alors que le langage et sa compréhension ne sont pas altérés. Ces difficultés de communication peuvent être difficiles à vivre pour le patient et son entourage et entrainer des répercussions psychologiques. Il existe des associations pouvant apporter du soutien au patient et à son entourage.
- Les troubles de la déglutition
Les troubles de la déglutition sont des conséquences fréquentes des AVC. Il s’agit de difficultés pour transférer les liquides et/ou les aliments solides de la bouche vers l’estomac pouvant provoquer des « fausses routes » (passage des aliments dans les voies respiratoires). Afin de limiter le risque de fausses routes, il est important de se positionner correctement lors de la prise alimentaire, de respecter un rythme d’alimentation approprié et d’adapter les aliments (texture).
Le handicap invisible :
La survenue d’un Accident Vasculaire Cérébral (AVC) peut entrainer des séquelles visibles, comme une hémiplégie (paralysie) ou des difficultés d’expression. Il existe également des séquelles « invisibles » qui peuvent altérer la qualité de vie. C’est pourquoi il est important de les dépister précocement.
- La fatigue
Une fatigue et une fatigabilité (le fait de se fatiguer plus vite) inhabituelles sont fréquentes dans les suites d’un AVC. Il existe une amélioration progressive avec un délai variable (parfois long) selon les patients. Même en l’absence de séquelles « visibles », la fatigue peut être responsable d’un handicap important dans la vie de tous les jours (obstacle à la reprise d’une activité professionnelle normale par exemple). Voici quelques conseils pour être moins fatigué : respecter les temps de repos (sieste, coucher plus précoce) ; avoir une alimentation saine et équilibrée ; rechercher les facteurs associés pouvant contribuer à la fatigue (dépression, traitement, syndrome de l’apnée du sommeil, etc.).
- Les douleurs
Après un AVC, il arrive de présenter des douleurs articulaires, ou musculaires ou « neurologiques » (fourmillements ou brûlures) qui peuvent être présentes dès la phase initiale ou plus tardivement. Une prise en charge spécifique par médicaments et/ou rééducation par kinésithérapeute permet d’améliorer ces douleurs.
- La dépression
La survenue d’un AVC bouleverse la vie du patient et de son entourage. L’apparition d’une dépression est très fréquente et est observée chez près de 50% des patients. Elle peut survenir rapidement ou plus tardivement et ralentir le processus de récupération. Elle peut se manifester par une tristesse inhabituelle, des idées noires, un sentiment de découragement, une perte de la confiance en soi, un isolement, des troubles du sommeil, une perte d’envie et d’initiative… Une prise en charge spécifique peut être proposée, avec la prescription d’un traitement antidépresseur, et la mise en place d’un soutien psychologique.
- Le trouble des émotions
Après un AVC, il est possible de présenter une modification des émotions et/ou de comportement (indifférence, agressivité, impatience, anxiété…). Ces troubles vont s’améliorer progressivement. Une prise en charge spécifique peut aider le patient à mieux comprendre et gérer ses émotions (relaxation, suivi psychologique…).
- Les troubles de la mémoire et de l’attention
Certaines personnes ont une altération de la mémoire et/ou de leurs capacités d’attention et de concentration suite à un AVC. Une amélioration peut être obtenue avec la prise en charge des facteurs aggravants (dépression, troubles du sommeil, fatigue, etc.) et la mise en place dans certains cas d’une rééducation neuropsychologique.
Le bilan en consultation post AVC permet de dépister le handicap invisible.
► EN SAVOIR PLUS | Prise en charge de l’AVC
Bibliographie
- Accident vasculaire cérébral (AVC) ⋅ Inserm, La science pour la santé. (s. d.). Inserm
- HTA, un fléau que l’on peut vaincre – SFC - Article Décembre 2021
- Le Prédiabète : Symptômes | Etat Prédiabétique. (s. d.)
- Prévention vasculaire après un infarctus cérébral ou un accident ischémique transitoire - HAS 2018
- Accident vasculaire cérébral : prise en charge précoce (alerte, phase préhospitalière, phase hospitalière initiale, indications de la thrombolyse) – HAS 2009





